Por qué ha explotado la crisis en las urgencias ambulatorias de Madrid y qué pasa en el resto de España
Aunque todas las autonomías arrastran un problema crónico de falta de médicos de primaria, el caos de la comunidad gobernada por Díaz Ayuso no tiene parangón: ninguna otra cerró durante más de dos años un servicio clave


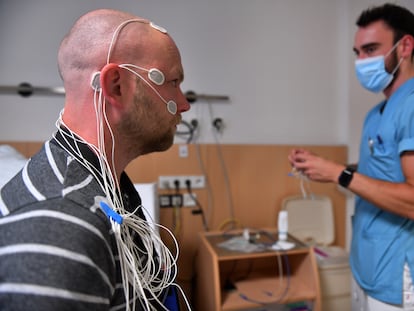
Hay algo que hace distintas a las urgencias ambulatorias de Madrid: las urbanas son las únicas de toda España que se cerraron durante la pandemia y han permanecido sin dar atención al público durante más de dos años. Su reapertura está provocando un tremendo caos que no tiene parangón en el resto del país. Las demás comunidades, que mantuvieron a duras penas los servicios durante lo peor de la covid, arrastran problemas que son comunes a todo un sistema en crisis por la escasez de médicos de familia contratados —ya sea por insuficiencia de plazas estructurales o por la falta de atractivo de las condiciones que se ofrecen—, con cada vez menos tiempo y más pacientes a los que atender.
El servicio de atención continuada de Madrid tenía otra peculiaridad que lo distinguía del resto del país: mientras que las demás autonomías basaban generalmente este servicio en los propios médicos de los centros de salud reforzados por contrataciones puntuales, el Gobierno regional creó hace dos décadas un sistema independiente de la atención primaria con profesionales externos para cubrir 41 centros rurales y 37 urbanos. Cuando cerró el servicio, en la primavera de 2020, el personal de los de las ciudades se reasignó a otras funciones y, en la repertura, la Consejería de Sanidad madrileña ha pretendido cubrir las urgencias ambulatorias del total de los 78 centros solo con los médicos que trabajaban en los 41 de zonas rurales y voluntarios de las urbanas. Se ha encontrado con que ni había suficientes ni estaban dispuestos a trabajar con las condiciones que les imponían, lo que ha hecho inviable la reapertura en condiciones normales y ha causado la dimisión de buena parte de la cúpula de la gestión sanitaria madrileña.
El nuevo sistema ha dado lugar a una huelga que no solo se ha quedado en las urgencias ambulatorias, sino que se extenderá a partir del próximo día 21 a toda la primaria, un servicio en el que Madrid es la comunidad que menor porcentaje destina de su inversión en sanidad. Está a la cola (solo superada por Baleares) en médicos de familia por mil habitantes (0,7, frente a una media de 0,8) y, mientras el conjunto de sistema ha aumentado su oferta de plazas de primaria de un 36%, en Madrid ha disminuido un 2% desde 2018, según datos que ofreció la ministra de Sanidad, Carolina Darias, este martes. Además, los MIR no quieren trabajar en la Comunidad: en los últimos dos años han terminado la residencia 443 especialistas en Medicina Familiar y Comunitaria y, de ellos, tan solo 37 eligieron los contratos estructurales que les ofrecía la Consejería de Sanidad; en el caso de los pediatras, de 155 que han terminado, tan solo se quedaron seis.
No existe un modelo único para la atención continuada, cada autonomía usa el suyo y, dentro de muchas de ellas hay diferencias, como las que se presentan casi siempre entre las zonas urbanas y rurales. Pero, en general, las urgencias ambulatorias, que no son otra cosa que una prolongación del servicio que prestan los centros de salud, están íntimamente vinculadas con ellos y sus profesionales, que son en buena medida quienes las atienden. Buena parte de España está sumida en un círculo vicioso que no permite cubrir como se debiera ninguno de los dos flancos, como ha constatado EL PAÍS hablando con alrededor de dos docenas de médicos de estos servicios de todo el país y sus representantes sindicales. De hecho, además de la huelga de Madrid, hay otra en Cantabria por los déficits del sistema y se está planteando paro, al menos, en Navarra y Baleares.
Crecimiento de la sanidad privada
Cuando el engranaje falla y los pacientes no obtienen citas rápidas en primaria (el Barómetro Sanitario del CIS, publicado este verano, mostraba que los ciudadanos esperan una media de 8,88 días para ser atendidos en este servicio y que la mayoría obtiene una cita después de 11 días o más), van directamente a las urgencias ambulatorias, saturando su capacidad, a las hospitalarias (en Madrid ha sido la única solución durante más de dos años), haciendo lo propio, o renuncian a la pública y optan por la privada.
Algunos partidos de izquierda, como Más País, señalan que este es justo el propósito. Sin entrar en juicios de valor, lo cierto es que la sanidad privada bate récord de usuarios: 11,5 millones de asegurados en 2021, medio millón más que el año anterior, según los últimos datos de la fundación IDIS. En otras palabras: casi el 25% de los españoles tiene un seguro de salud. Madrid es la comunidad con mayor porcentaje de ciudadanos con uno: 38,1%.
A la gestión particular que ha provocado el caos en Madrid se suma un problema estructural que afecta a todo el país: faltan 6.000 médicos de familia en un sistema donde hay algo más de 36.000, según datos del Foro de Atención Primaria. Y, buena parte de los que hay están cerca de la jubilación, por lo que no están obligados a hacer guardias, algo que pueden rechazar a partir de los 55 años. Hay, por un lado, un problema estructural de dimensionamiento de las plantillas y por otro insuficientes incentivos para los profesionales, que optan por irse a otros destinos.
Las comunidades buscan diversas soluciones. En Castilla y León, por ejemplo, se ha recurrido a la autoconcertación: el médico, de manera voluntaria, alarga la jornada por la tarde de forma retribuida, “lo que ha servido para paliar el colapso”, en palabras de Tomás Toranzo, secretario general de la Confederación Estatal Sindicatos Médicos (CESM) en la región. Otras, como la Comunidad Valenciana, diseñaron un contrato específico de atención continuada. Pero no siempre es sencillo encontrar sanitarios. O, como matizan muchos profesionales: no siempre están lo suficientemente pagados. La de estos servicios de urgencias es una de las labores menos codiciadas entre la profesión, que suele preferir opciones mejor remuneradas o más cómodas.
Competencia por los médicos
Ana Giménez, secretaria técnica de Atención Primaria de la CESM, explica que hay una enorme competencia, tanto dentro como fuera de España. “Las comunidades que ofrecen mejores condiciones laborales y mejores retribuciones roban profesionales a las limítrofes que no lo han hecho igual de bien. Algunas, como País Vasco, Aragón, o modelos de Cataluña, cuidan mejor a sus profesionales y otras como Andalucía, Madrid o Baleares lo hacen peor. En Murcia, por ejemplo, pagan la guardia casi un 50% más que en Madrid [donde la hora de guardia se paga a 21,87 euros, solo por encima de Canarias y por debajo de la media de Española, de 24,7], y además tiene playa”, ironiza Giménez.
La competencia es internacional. Cada vez más médicos jóvenes optan por irse al extranjero. “Es una carrera larga y fatigosa y las nuevas generaciones cada vez están menos dispuestas a que la vocación lo supla todo. En lugar de trabajar en Leganés por las tardes a cambio de 35.000 euros anuales por ver 60 pacientes al día, se van a Francia a ver a 20 por 90.000″, asegura Giménez.
Y, como sucede con los trabajos que no quieren los españoles, es frecuente recurrir a los extranjeros, con un proceso de homologación “que es un cachondeo”, según Gustavo Ferrer, médico cubano que ha trabajado casi dos años en Servicios de Urgencias de Atención Primaria (SUAP) de Alicante. En cuanto ha podido, ha cogido una interinidad en una consulta de familia para dejar las guardias. “Tenía que hacer 11 o 12 al mes para cobrar un sueldo equivalente. Son turnos de 17 o 24 horas, con insomnio, fatiga, una gran exposición al público de la que no nos protege ni un vigilante de seguridad, en las que sufrimos agresiones, como me ha sucedido a mí mismo”, narra. Es un trabajo duro e ingrato, según dice, pero supone la oportunidad para muchos latinoamericanos para incorporarse al sistema: “Somos carne de urgencias. Empezamos por lo que otros no quieren y tenemos que aguantar ahí hasta que podemos ascender”.
¿Cómo repercute en los usuarios? Es imposible generalizar, varía mucho en función del lugar. Hay zonas rurales donde, por la dispersión de la población, puede haber médicos a los que les correspondan un millar de pacientes y tengan guardias generalmente muy tranquilas, si es que tienen bien cubiertas las plazas, mientras otros en núcleos urbanos tengan asignados 24.000 y no paren ni un segundo.
Un ejemplo hipotético: un centro de salud está dimensionado para 10 médicos. Dos se han jubilado y todavía no se han cubierto sus plazas: ahí entran en juego esos 6.000 que faltan, que serán cada vez más hasta dentro de tres años por la escasez de puestos que se han sacado en los últimos años en el sistema MIR. Los otros ocho se reparten sus pacientes. Cuatro de ellos tienen más de 55 años y no hacen guardias. De los otros cuatro, trabajan dos de mañana y dos de tarde. Y se tienen que turnar para hacer las noches: en las que debería haber dos facultativos, pero en las que se tienen que apañar solo con uno (no hay más y este ya hace más de las que le corresponderían al mes) y una enfermera (el colectivo se autodenomina en femenino). Cuando tienen guardia, no trabajan al día siguiente, así que sus pacientes pasan a sus compañeros, que tienen que acoplar en su agenda a decenas que no les tocaban. Como no dan más de sí, tardan en dar citas 10 días, así que los pacientes acuden directamente a la urgencia ambulatoria, que también está saturada. El médico que la atiende no puede más y causa baja por ansiedad. Donde había ocho médicos (que deberían ser 10) ya solo hay siete, solo tres de ellos para las guardias. Y así sigue el círculo vicioso.
Los números son inventados, pero a casi cualquier médico de primaria que lo lea le resultará una escena familiar. Lo ejemplifica Toni Bosch, representante del Sindicato Médico de Baleares, que dice que en algunos centros de Palma trabajan alrededor de la mitad de los que deberían en las urgencias ambulatorias. “Antes podíamos tener un problema puntual, pero ahora es habitual. Tendríamos que ser dos o tres por las noches y cuatro los fines de semana, pero lo común es que lleguemos y nos encontremos solos”, señala refiriéndose a los médicos, ya que cuentan también con las enfermeras. Y señalan similares problemas de personal, en mayor o menor medida, en prácticamente todas las comunidades autónomas, lo que con mucha frecuencia obliga a los médicos a hacer más guardias al mes de las que les corresponden y, en ocasiones, deja sin médicos algunos centros.
El sistema de Madrid ha colapsado por un abandono que viene de largo y ha estallado tras el cierre de un sistema que trató de reestructurarse sin los medios ni las condiciones necesarias, mientras el resto de las autonomías mantienen un servicio que cada vez tiene más fallas.
Sobre la firma