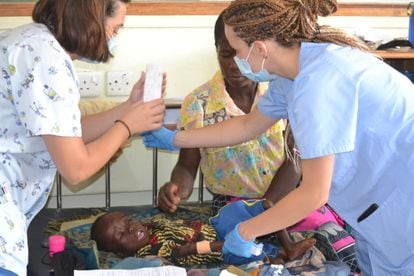
Un día en uno de los departamentos pediátricos más grandes de África
El Hospital Central de Kamuzu es un centro de referencia para siete millones de personas en Malaui. Situado en el corazón de uno de los países más pobres del mundo, allí la lucha contra enfermedades como la tuberculosis, el VIH y la malaria en niños es algo habitual y rutinario

Anita Banda esboza una pequeña sonrisa mientras mira el pelícano de juguete que sostiene entre las manos. “Ya quería volver a casa. Mis otros hijos y mis nietos me necesitan”, cuenta su madre, Cristine Chapoda, de 45 años. Hace justo una semana, ella y Anita, su hija menor, de apenas dos años y medio y cuerpecito menudo y delicado, llegaron a la unidad de pediatría del Hospital Central de Kamuzu, en Lilongüe, la capital de Malaui, porque la niña tenía fiebre y tos. “Vino con desnutrición aguda. Le hicimos también la prueba de tuberculosis y dio positivo. Y además tiene VIH”, dice Nora Ferrer, la pediatra española de 29 años que la ha atendido. Por lo pronto, de los dos primeros diagnósticos ya no tiene que preocuparse. De ahí que madre y bebé se preparen para abandonar el centro. La lucha contra el tercero le durará toda la vida.
“Yo no tengo empleo; me dedico a mi casa y a mis hijos. Son cuatro. Y también dos nietos”, explica Cristine, quien, con tanto niño, ya tiene experiencia en hospitales y pediatras. “Ya había estado aquí antes tres veces. Primero, con mi hijo mayor, que es asmático. Otro enfermó una vez de neumonía. Y con Anita vine también hace poco”, afirma. Para Cristine, que vive en Lilongüe, acudir al médico supone una pequeña travesía de dos horas en autobús, aunque lo de las distancias podría ser peor. El Kamuzu es un hospital de referencia para siete millones de personas (la ciudad capitalina apenas llega al millón) y dispone de uno de los mayores departamentos de pediatría de África, con unas 250 camas y alrededor de 24.000 ingresos de niños al año. Tampoco extraña esta cifra en una nación tan joven: el 43% de la población del país, con unos 19 millones de habitantes, no llega a los 15 años y la edad media apenas sobrepasa los 18.

Con todo, y en un simple vistazo, esas 250 camas parecen insuficientes. En la mayoría de las salas y pabellones que conforman la unidad de pediatría los niños comparten colchones con sus madres y con otros pacientes. Hasta cinco pequeños en algunos de ellos. Se escuchan llantos, carcajadas, gritos. El trajín de personas por los pasillos (médicos que van, enfermeros que vienen, pacientes que se quejan o preguntan y familiares que traen el almuerzo del día) es constante. “Las madres llevan aquí la voz cantante; son las que acompañan a sus hijos casi siempre y algunas vienen desde muy lejos”, apunta Irene Alcázar, la enfermera de 28 años que ha tratado a Anita junto a Ferrer. Y añade: “Todo aquí es un poco más difícil. Algunas veces, por ejemplo, se pierden las muestras, lo que retrasa mucho los diagnósticos, y no se pueden administrar los tratamientos”.
Ferrer y Alcázar, quienes trabajan durante dos meses en el Hospital Central de Kamuzu junto a otros cinco sanitarios españoles con la ONG Asociación Malawi-Salud, con más de una década de experiencia en este centro, comentan otras dificultades del día a día. “Hay veces que, cuando quieres hacer una consulta al médico especialista, debes mandarle un wasap. Es todo más informal”, indica la enfermera. “Uno de los primeros días quisimos reanimar a un niño, pero no teníamos adrenalina. Así que lo que hago ahora es llevar siempre una dosis en el bolsillo”, agrega Ferrer. Y enseña el pequeño botecito de cristal que guarda como un tesoro. Lo mira y ambas sonríen. “Algunas veces sientes impotencia…”, dicen. Y hablan también de la escasez y la necesidad de las familias. “Lo notas en pequeños que, aunque estén sanos, padecen desnutrición”. Y lo cierto es que eso que mencionan, la pobreza, es uno de los mayores enemigos del país y de su gente.
La pobreza, enemiga implacable
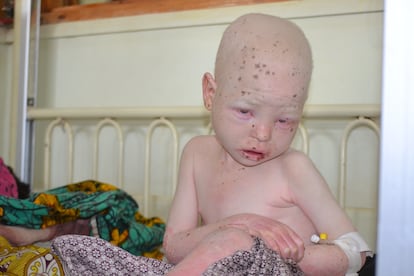
Malaui hace sobre el papel un esfuerzo notable en materia de salud, pues su sistema sanitario, a la que dedica más del 7% del PIB, es público y gratuito (otros Estados de alrededor, como Tanzania o, más al norte, Kenia, cobran por muchos de los servicios médicos que prestan), y eso que es uno de los países más pobres del mundo: el 50,7% de su población vive bajo el umbral de la pobreza, según el Programa de Desarrollo de las Naciones Unidas (PNUD). Este organismo lo coloca en la posición 171 de su Índice de Desarrollo Humano, una lista que incluye 189 naciones. Personas como Binallson Moyo, un hombre de 32 años que ha acudido al hospital con su hijo Moses, un chaval albino de cinco años, ponen cara a esta cruda estadística. “Yo no puedo comprarle todo lo que necesita”, resume frente a la cama donde su niño espera recuperarse de una enfermedad que afecta a su piel. “Vine el lunes, pero todavía no sé qué le sucede. Tampoco cuánto tiempo vamos a tener que quedarnos aquí. Aunque me han dicho que se va a poner bueno”, celebra en un inglés chapurreado.
En una sala contigua, la congoleña Alice Nyiramuyisha, una mujer de 36 años, sostiene en sus brazos a Icramina, su hija de 10 meses. Lo hace sentada en el suelo junto a la cama que tienen asignada. “Padece un problema en el corazón y ha dado positivo en tuberculosis”, lamenta la madre. Icramina, además, tiene síndrome de Down. Alice vive en Dzaleka, un campo de refugiados situado a unos 40 kilómetros de Lilongüe. Allí llegó hace ahora siete años huyendo de los conflictos de su país y allí sigue junto a su bebé de 10 meses y sus otros cuatro hijos. “Subsistimos con la comida que nos proporciona Acnur [la Agencia de la ONU para los refugiados]. Pero la situación es desastrosa. Cuando enfermamos solo nos dan pastillas para la cabeza. Aquí, al menos, tengo todo lo que mi niña necesita”, celebra. Y dice también que ya conoce bien el camino y el centro, que le ha tocado visitarlo en demasiadas ocasiones.
“La cría ha tenido un derrame pericárdico. No es algo normal, aunque las cardiopatías pueden resultar más comunes por el antecedente Down. Ya había estado ingresada antes tres meses en un estado francamente malo”, explica Estibaliz Badiola, la pediatra de 30 años que atiene a Icramina. Y prosigue: “Alice y los demás padres tienen que ir a otro edificio a por las medicinas de la tuberculosis a las cinco de la mañana. Si llegan a las cinco y media, se quedan sin tratamiento”. Y no disponer de medicamentos para esta enfermedad, la infecciosa más mortal del planeta hasta la llegada de la covid-19, puede desembocar en drama. No en vano, las muertes provocadas por esta patología se acercaron al millón y medio en 2020 en todo el planeta. La Organización Mundial de la Salud indica, además, que el 25% de estos decesos se produce en los países de África.
“Esta niña estaría en UCI, con control y una monitorización continua. Aquí hay veces que no podemos saber si lo que tienen los chavales es o no contagioso, aunque cuatro o cinco de ellos compartan cama”, señala Patricia González, la enfermera de 33 años que, junto a Badiola, se encarga de cuidar a Icramina. “No hay escáner ahora mismo y no siempre te admiten las pruebas microscópicas; puede que tengamos algún paciente sin saber si padece un simple virus, una tuberculosis o algo tumoral”, dice. Y, por último, indica que las patologías que más se tratan en la unidad de pediatría del hospital son bronquiolitis, neumonías y malaria, enfermedades a las que madres y niños en Malaui se han acostumbrado a la fuerza. Algunas las superan sin dificultad. En cambio, otras resultan demasiado mortíferas.
Ingresos, recuperaciones y muertes
Joyce Chilonga tiene 22 años y dos hijos. El más pequeño, Blessings, de unas semanas, comenzó con estornudos y fiebre hace unos días, así que Joyce se lo cargó en la espalda, cogió un autobús y lo llevó al hospital. “Desde que vine, mi bebé ha mejorado mucho. Hoy me han dicho que podemos irnos a casa”, afirma la joven madre. “El niño tenía bronquiolitis. Las infecciones respiratorias suelen ser el motivo más frecuente para ingresar a lactantes. Es algo bastante normal. También en España”, dice Alejandro Jiménez, el médico de 29 años que se ha encargado del caso de Blessings. “Pero hay diferencias, claro. A un chaval que ingrese por esto en España lo tienes todo el rato conectado a un pulsímetro. Aquí depende muchas veces de lo que a la madre le pueda parecer”, explica con una media sonrisa. Carla Barceló, la enfermera de 29 años que lo ha acompañado con este paciente, escucha y agrega: “Y allí hay específicos de pediatría. Aquí usamos los de los adultos para los niños también”.
Con todo, estas infecciones respiratorias suelen acabar con final feliz y solo en contadas ocasiones desembocan en la muerte del paciente, una realidad con la que los pediatras que trabajan en el centro de Kamuzu deben lidiar casi a diario. Un amplio informe publicado en 2018 por BMC Pediatrics titulado Una auditoría de muertes pediátricas en un gran hospital de referencia en Malaui puso cifras reales a esta dolorosa situación. En los 13 meses que duró el estudio, el centro registró 743 fallecimientos en esta unidad, una media de dos al día. La malaria, que provocó 183 decesos en este periodo (un 26,1%), la malnutrición, con 95 (un 13,6%), y las complicaciones derivadas del VIH, con 69 (un 9,9%), fueron las tres primeras causas de tan triste estadística. Pese a ello, dicho escrito recoge también razones para el optimismo. “La tasa de mortalidad, aunque sigue siendo alta, ha disminuido aquí drásticamente en los seis años transcurridos desde los últimos datos de mortalidad publicados”, concluye.
“Esto es como una carrera de obstáculos. Es difícil acostumbrarse a que nada esté informatizado. O a que de repente se vaya la luz y se apaguen todas las máquinas”, resume Barceló. “He tenido un caso de un niño de un año, un chaval bastante espabilado, que tenía una malformación cardiaca no compleja. A ese se le podría operar y llevaría una vida normal, pero aquí, probablemente, se muera en unos meses o, como muchos, en unos años”, apunta Jiménez. Y ambos comentan también la alta frecuencia con la que se suministran antibióticos a los niños, lo que hace más resistentes a las bacterias, o la dificultad de conseguir medicamentos en la farmacia, o de realizar pruebas diagnósticas… “Podemos atender a tres o cuatro niños al día”, finalizan. Pero el trabajo en pediatría ante unas circunstancias tan desafiantes, vistos algunos ejemplos pasados, desde luego ayuda a salvar vidas.
De la incubadora, a médico pediatra
“Mi madre me dijo que yo fui prematuro. Tuve que estar en una incubadora unos cuantos días y hubo gente que preocupó de mí. Aunque tuviera riesgo de morirme, alguien ocupó su tiempo en cuidarme. Me hice pediatra por eso; ahora puedo ser yo parte del equipo que salve a un niño”, dice Yewo, un médico pediatra malauí de 32 años que trabaja codo con codo con el equipo de españoles. “Los retos aquí resultan constantes porque la gente tiene muchos problemas y nuestros recursos son muy limitados. La mayoría de los pacientes tiene que venir por su propio pie y algunas veces los perdemos porque no llegan a tiempo para curarse”, explica. Y afirma también que el personal local que conforma la unidad son seis doctores y ocho oficiales clínicos —un sanitario con tres años de formación instruido para afrontar las enfermedades más comunes—. Y que hay días que pueden ingresar hasta 200 niños.

Este pediatra malauí cuenta que hizo la carrera de medicina en su país natal, que cuando la finalizó se unió al departamento pediátrico del Hospital Central de Kamuzu y que, en 2012, le otorgaron una beca para ampliar estudios y conocimientos en Cuba. Cuando regresó, en 2019, se incorporó de nuevo a la unidad que ya conocía. Y, desde entonces, lucha a diario para que cientos de niños superen malarias, desnutriciones graves o puedan llevar una vida digna siendo portadores de VIH, algo realmente complicado en un país en el que el 70% de las muertes en los hospitales las provoca el virus del sida. Yewo finaliza: “Algunas veces es un oficio duro, pero compensa. Cuando un niño se recupera… No sé, es como un proceso que puedes ver perfectamente. Creo que eso es lo mejor de nuestro trabajo”.
Puedes seguir a PLANETA FUTURO en Twitter, Facebook e Instagram, y suscribirte aquí a nuestra ‘newsletter’.
/cloudfront-eu-central-1.images.arcpublishing.com/prisa/KCIVGZONAFKSCN7SN732RMRNKE.jpg)